¿Qué es la displasia del desarrollo de la Cadera?
¿Cómo esta formada la cadera?
Para entender mejor que es la displasia del desarrollo de la cadera (DDC) lo primero es conocer la anatomía de la cadera.
La cadera es una articulación que se forma principalmente de dos huesos: el acetábulo y la cabeza del fémur. Podemos imaginar al acetábulo como una copa y a la cabeza del fémur como una bola que encajan perfectamente de una manera reciproca. Además, estas dos estructuras están cubiertas por una capa de cartílago que permite que estos dos huesos se muevan libremente con la menor fricción posible.
Estos dos huesos están unidos por una estructura llamada labrum, que es algo así como un empaque que permite que esta articulación cierre herméticamente. De igual forma, están rodeados por otra estructura llamada capsula que los mantiene en su lugar y que es muy elástica. Lo anterior permite que la articulación se mueva sin que ambos huesos se salgan de su sitio.
Esto a grandes rasgos (no es la intención dar una clase de anatomía de la cadera) es como está formada la articulación de la cadera normalmente. Lo cual, le permite tener tantos grados de movimiento y permitir soportar el peso corporal sin sufrir algún problema.
Esta articulación, como cualquier otra parte del cuerpo humano (órganos y sistemas), no es siempre de la misma forma. Es decir, no es una cadera de adulto en chiquito, sino que pasa por múltiples cambios a lo largo de la vida: el crecimiento, el desarrollo y la maduración.
¿Qué tan frecuente es la DDC?
La displasia del desarrollo de la cadera (DDC) es la alteración de la cadera más común en los niños. Es más común de lo que podrías creer. Se dice que 1 de cada 1000 recién nacidos (0.1%) tienen luxación de la cadera. Y, 10 de cada 1000 (10%) tienen displasia o una cadera inestable. Tan solo en el 2015 (según cifras del INEGI) hubo 2,353,596 nacimiento en México (haz tus cuentas).
El 80% de los pacientes con DDC son niñas y la cadera izquierda es la más frecuentemente afectada (60%).
¿A qué se debe la DDC?
La displasia del desarrollo de la cadera (DDC), así como muchas otras deformidades o enfermedades no les podemos atribuir una sola causa. La DDC es más bien de origen multifactorial, influyen factores genéticos, hormonales y mecánicos.
Existen muchas teorías, sin embargo ninguna explica completamente todas las alteraciones que ocurren en esta alteración.
¿Quiénes están en riesgo de tener DDC?
Existen factores de riesgo bien relacionados con la displasia del desarrollo de la cadera. Por lo que, cuando se presenta uno o más factores de riesgo se debe tener más énfasis en la búsqueda intencionada de DDC.
Los factores de riesgo para la DDC son:
- Ser producto de un primer embarazo
- Sexo femenino
- Presentación pélvica o de nalgas
- Antecedentes maternos de displasia de cadera
¿Cómo ocurre la DDC?
La displasia del desarrollo de la cadera (DDC) ocurre como consecuencia de un inadecuado moldeamiento del acetábulo. Lo anterior se origina durante la vida fetal y que continua durante toda la infancia.
Por decirlo de una forma sencilla de entender, es un aplanamiento del acetábulo. Así pues, el acetábulo pierde la forma de copa de la que hablamos en un principio y se va interrumpiendo la congruencia de esa articulación.
¿Todas las DDC son iguales?
Definitivamente NO, cada paciente es diferente, cada deformidad cambia de un paciente a otro. De igual forma, en un mismo paciente cambia a lo largo de su crecimiento.
Existen tres variedades de esta patología: la displasia, la subluxación y la luxación.
La displasia de cadera
Esta es en la que únicamente existe el aplanamiento del acetábulo (falta de formación de la copa) sin presentar alguna otra alteración. La displasia se mide en grados y depende de los grados y la edad del niño que tan severa es su displasia.
La subluxación o cadera inestable
Es aquella en la que aparte del aplanamiento del acetábulo, la cabeza del fémur (bola) se sale parcialmente de su lugar (de la copa aplanada).
Luxación de cadera
Esta es cuando la cabeza del fémur (bola) se sale completamente del acetábulo (copa) y no se puede regresar por si sola.
Los he colocado en este orden porque generalmente es en esta secuencia como van apareciendo las alteraciones (con sus excepciones). Primero el acetábulo se va aplanando, después la cabeza del fémur (bola) va migrando y finalmente se sale de su lugar.
¿Cuáles son los signos y síntomas de la DDC?
La displasia de la cadera por sí sola es totalmente asintomática, esto quiere decir que no molesta en lo más mínimo. Por esto, en muchas ocasiones no se detecta.
Sin embargo, cuando evoluciona a la inestabilidad (subluxación) o a la luxación, SI existen datos (signos) que nos pueden orientar a pensar que un niño podría tenerla. Los signos clínicos son:
- Discrepancia de pliegues: generalmente a los lactantes se les forman unos pequeños pliegues de piel en la región inguinal y glútea (debajo de las nalgas). Lo anterior debido a la mayor cantidad de grasa que tienen en estos sitios. Cuando estos pliegues de piel se ven desiguales, en un lado más que en el otro, nos podría indicar que algo no está bien en esa zona.
- Limitación para la abducción: Cuando intentamos abrir las piernas de un lactante en posición de rana, ambas extremidades se deben abrir a la misma altura. Si este movimiento es menor en un lado que en el otro le llamamos limitación de la abducción.
- Discrepancia de extremidades: Si una cadera esta luxada ésta se desplazara hacia arriba, dando la apariencia de que una extremidad es más corta que la otra.
Estos signos junto con otros más que realizamos en la exploración de los pequeños, nos dan alguna idea de que puede estar ocurriendo en esa articulación. Sin embargo, es importante decir que NO todos los lactantes que tengan estos hallazgos van a tener DDC. Lo contrario también es cierto, no todos los lactantes con DDC van a tener estos hallazgos.
¿Cómo se diagnostica la DDC?
La displasia del desarrollo de la cadera (DDC) es una alteración que no da ninguna molestia (síntomas). Por lo tanto, depende mucho tanto de los hallazgos en la exploración física y de otros métodos diagnósticos de gabinete, tales como:
- Ultrasonido: Es el método de elección para la detección y seguimiento de la DDC antes de los 6 meses de vida (ver Tamizaje de la DDC)
- Radiografías: Estas son las más comúnmente solicitadas y son el mejor método de diagnóstico de DDC después de los 6 meses de vida.
Tanto con el Ultrasonido como con las Radiografías podemos observar algunos patrones y puntos anatómicos a los que se les realizan mediciones. En base a estas mediciones se puede clasificar si una cadera es displásica, inestable o esta luxada.
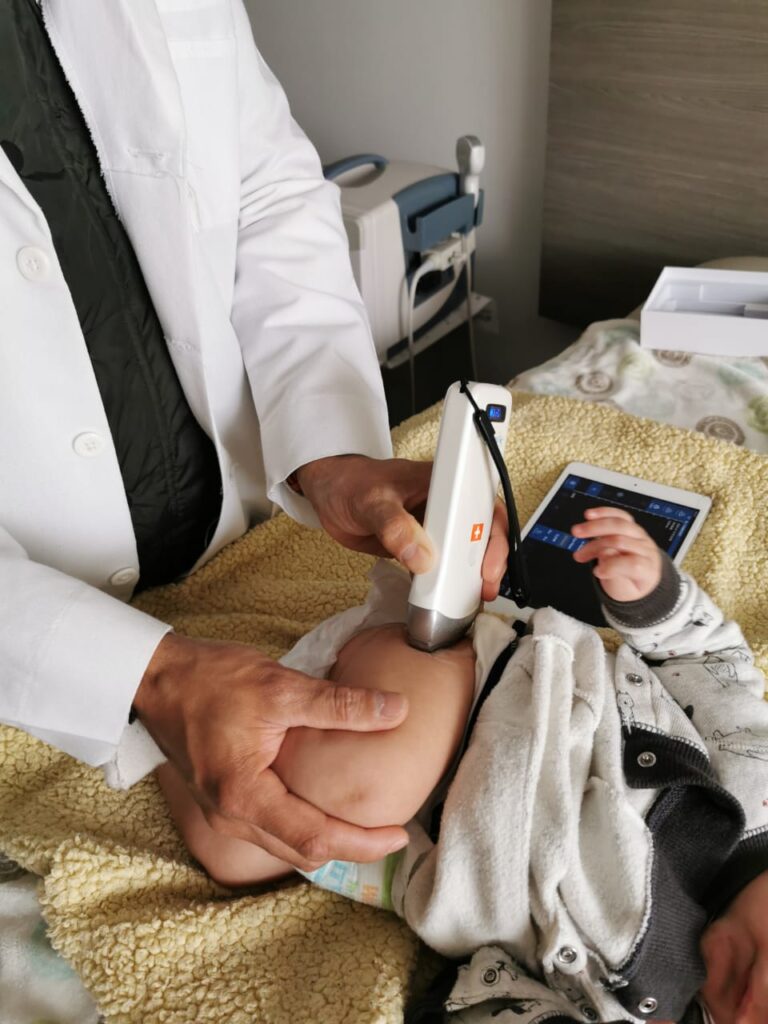

¿Cómo se trata la DDC?
Como se comentó anteriormente, existen muchos espectros de esta patología. Es decir, cambia de paciente a paciente y en un mismo paciente de acuerdo con su edad. Por lo cual, NO existe una receta de cocina para el tratamiento de la misma.
Lo que si existen son guías que nos ofrecen alternativas de tratamiento de acuerdo con la edad del paciente y a la severidad de la alteración.
- Se dice que del nacimiento hasta los 6 meses de vida el tratamiento es mediante el arnés de Pavlik. Este sirve para mantener las caderas en abducción y flexión dinámicas (en posición de rana).
- Después de los 6 meses de vida y hasta los 18 meses el tratamiento es con reducción cerrada o abierta y colocación de un aparato de fibra de vidrio en posición de rana por 3 meses.
- Dieciocho meses de vida a los 24 meses el tratamiento es con reducción abierta y una osteotomía al acetábulo.
- De 24 meses de vida en adelante se tratará de acuerdo con las necesidades y severidad de la patología.
De nuevo estas solo son guías para el tratamiento, de ninguna manera se usan como regla. Recordemos que siempre se individualiza de acuerdo con la edad y severidad, así como muchos otros factores.

¿Qué pasa si no se trata la DDC?
Bueno esta es la pregunta más difícil de contestar de todas. Existen muchas caderas displásicas que sin tratamiento alguno evolucionan a la normalidad.
Otras caderas displásicas permanecerán con displasia toda la vida. No obstante, no causarán ningún síntoma en la vida adulta de ese paciente, pasando totalmente desapercibido.
Otro porcentaje (aproximadamente el 20%) de las caderas con displasia desarrollaran un desgaste prematuro de esa articulación en la edad adulta, lo que se conoce como Coxartrosis o artrosis de cadera. Esto significa que aquel bebé que desarrollo displasia de cadera y que nunca fue tratado, tal vez cuando tenga 45-50 años de edad su cadera se habrá desgastado tanto por los efectos mecánicos que implica la DDC. Lo cual causará que tendrá mucho dolor, claudicará al caminar y requerirá de una prótesis total de cadera (hablaremos de ese tema en otra ocasión).
Y finalmente están los pacientes con luxación de cadera (recuerda no es lo mismo displasia que luxación).
Estos pacientes son los más afectados, si se deja su cadera/as luxada/as repercutirá de una forma severa en su vida. Estos pacientes instintivamente adoptarán formas de compensar la luxación que en un inicio podrían ser eficaces. No obstante, de forma temprana (a los 15-20 años) causará dolor intenso y limitará sus actividades cotidianas. Lo cual en el mejor de los casos podría ser tratado con una prótesis de cadera, pero en otros no habrá mucho que hacer.
Si tienes alguna duda o requieres algún consejo sobre el tema, puedes contactarme o agendar una cita
BIBLIOGRAFIA:
- Alexiev VA, Harcke HT, Kumar SJ. Residual dysplasia after successful Pavlik harness treatment: early ultrasound predictors. J Pediatr Orthop. 2006;26:16–23.
- Tönnis D. Surgical treatment of congenital dislocation of the hip. Clin Orthop Relat Res [Internet]. 1990;4(258):33–40. Available from: http://www.ncbi.nlm.nih.gov/pubmed/2203574
- Tönnis D. Normal Values of the Hip Joint for the Evaluation of X-rays in Children and Adults. Vol. 119, Clinical Orthopaedics & Related Research. 1976. p. 39–47.
- Tachdjian’s pediatric orthopaedics : from the Texas Scottish Rite Hospital for Children / [edited by] John A. Herring.—Fifth edition
- Novais EN, Pan Z, Autruong PT, Meyers ML, Chang FM. Normal Percentile Reference Curves and Correlation of Acetabular Index and Acetabular Depth Ratio in Children. J Pediatr Orthop [Internet]. 2016;0(0):1. Available from: http://www.ncbi.nlm.nih.gov/pubmed/27261963%5Cnhttp://Insights.ovid.com/crossref?an=01241398-900000000-99257
